Tomber sur le terme hypersignal t2 irm à la lecture de vos résultats génère souvent une angoisse légitime, mais sachez que cette image ne signe pas automatiquement un diagnostic dramatique. En tant que futur médecin, je vais vous expliquer pourquoi ce flash lumineux indique surtout la présence d’eau ou une inflammation souvent sans gravité. Vous découvrirez ici les clés pour différencier une simple trace d’usure d’une véritable alerte médicale, afin d’arriver apaisé et bien informé devant votre praticien.
- Qu’est-ce qu’un hypersignal T2, en clair ?
- L’hypersignal dans le cerveau : la cause la plus fréquente
- Au-delà du cerveau : la signification de l’hypersignal ailleurs
- Le travail d’enquête du radiologue et de votre médecin
- Après le résultat de l’IRM : les bonnes étapes à suivre
Qu’est-ce qu’un hypersignal T2, en clair ?
Ce n’est pas un diagnostic, mais un simple signal lumineux
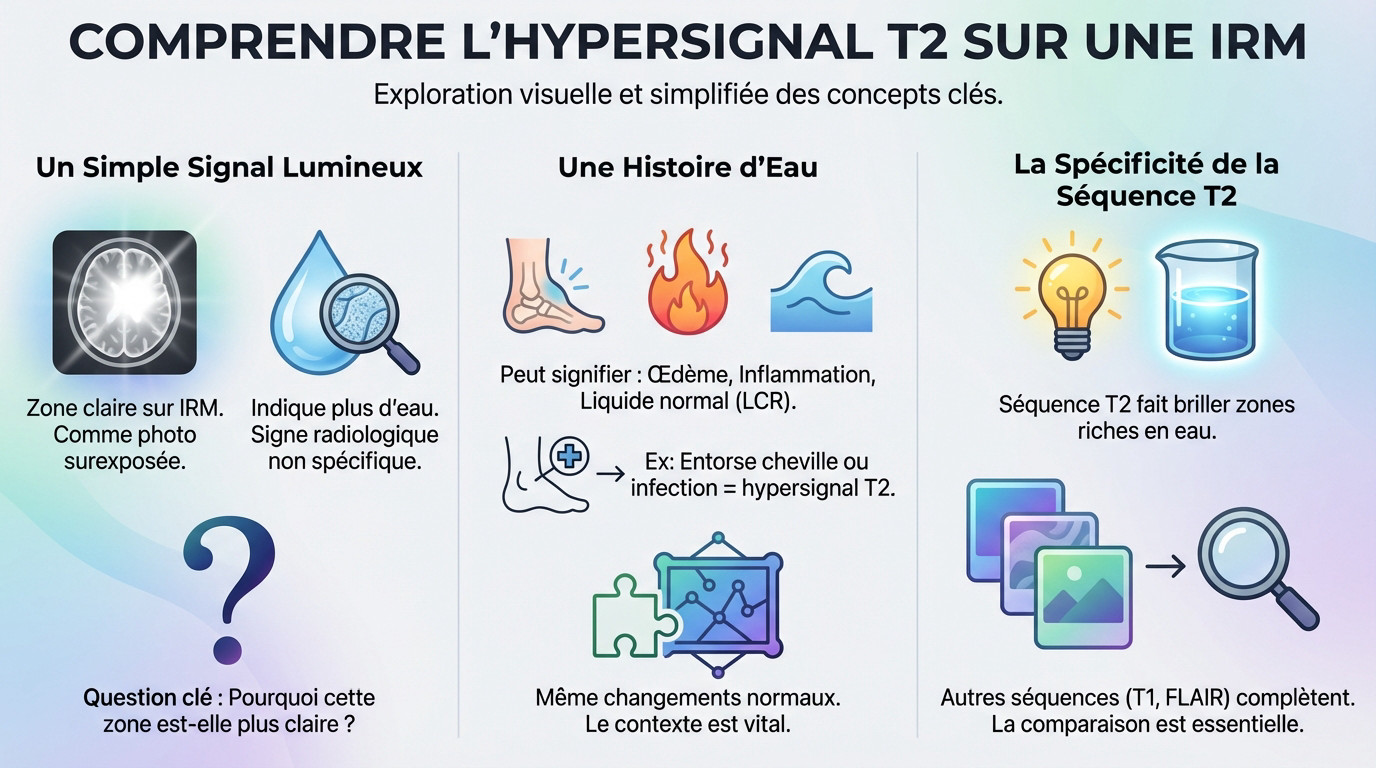
Imaginez une photo surexposée : c’est exactement ça. Un hypersignal T2 sur une IRM est juste une zone qui ressort en blanc ou très clair. Ce n’est absolument pas une maladie en soi, mais une description visuelle brute.
En gros, cette « tache » blanche nous dit que le tissu à cet endroit contient plus d’eau que d’habitude. C’est un indice, un signe radiologique purement descriptif et non spécifique que le radiologue doit décrypter avec le reste du dossier.
La question à se poser n’est donc pas « est-ce grave ? », mais plutôt « pourquoi cette zone retient-elle l’eau ? ».
La signification principale : une histoire d’eau
On en revient toujours à l’eau. Cet excès de liquide peut signaler un œdème (un gonflement classique), une inflammation active, ou parfois juste du liquide céphalo-rachidien parfaitement normal qui circule là où il doit être.
Prenez une entorse de cheville : ça gonfle, c’est de l’eau, et ça brille en T2. Une infection fait pareil. C’est le même principe dans le cerveau ou la moelle : le tissu « mouillé » s’allume à l’image.
Rassurez-vous, même des variations physiologiques banales peuvent créer ce flash lumineux. Sans le contexte clinique, cette image ne veut rien dire isolément.
Pourquoi la séquence « t2 » est-elle particulière ?
L’IRM, c’est comme de la cuisine avec plusieurs recettes qu’on appelle des séquences. La séquence pondérée en T2 est réglée spécifiquement pour faire « briller » tout ce qui est riche en eau ou en liquide, contrairement au T1.
Mais on ne s’arrête jamais là. On compare cette image avec d’autres séquences comme le FLAIR ou la diffusion. C’est en croisant ces « filtres » que je peux comprendre si c’est une vieille cicatrice ou un problème récent.
L’hypersignal dans le cerveau : la cause la plus fréquente
Maintenant qu’on a posé les bases, parlons de la localisation qui inquiète le plus souvent : le cerveau. C’est là que l’on trouve le plus d’hypersignaux, et leur interprétation est un vrai travail de détective.
La leucopathie vasculaire : le coupable le plus courant (et souvent bénin)
On tombe souvent sur la leucopathie vasculaire, ou microangiopathie. Voyez ça comme des micro-cicatrices sur les petits vaisseaux cérébraux, un grand classique quand on avance en âge.
Les coupables sont connus : hypertension, diabète mal géré, cholestérol ou tabac. Ce n’est pas forcément une maladie neurologique effrayante, mais plutôt le signe tangible d’un vieillissement vasculaire un peu accéléré.
Bref, c’est l’explication la plus probable si on découvre un hypersignal t2 irm par hasard chez un patient de plus de 50 ou 60 ans.
Le score de fazekas : un outil pour mesurer l’étendue
Pour y voir clair, on utilise le score de Fazekas. C’est une échelle simple de 0 à 3 que les radiologues emploient pour chiffrer objectivement l’importance de cette leucopathie.
Fazekas 1 correspond à quelques points isolés ; c’est très courant et peu significatif. Fazekas 2, les points commencent à se rejoindre. Fazekas 3, on observe de larges plages confluentes, ce qui est plus sérieux et demande surveillance.
Ce score nous aide surtout à évaluer votre risque vasculaire global et à motiver le contrôle strict de vos facteurs de risque.
Quand l’hypersignal cérébral doit-il alerter ?
La gravité dépend totalement de la localisation, de la forme de l’hypersignal et de vos symptômes actuels. Une tache isolée sans aucun symptôme n’a absolument pas la même valeur qu’une lésion accompagnée de troubles neurologiques.
Voici ce que votre médecin vérifie systématiquement pour écarter les pathologies lourdes (ne jouez pas aux devinettes seul chez vous) :
- Une sclérose en plaques (SEP) : les hypersignaux ont une forme ovoïde et une localisation très typiques.
- Un accident vasculaire cérébral (AVC) ischémique récent : l’hypersignal correspond alors à une zone du cerveau asphyxiée.
- Une tumeur cérébrale : l’hypersignal s’accompagne souvent d’un effet de masse qui pousse les structures voisines et prend le contraste.
- Une infection (encéphalite) ou une maladie inflammatoire : le contexte clinique, comme la fièvre ou la confusion, est alors primordial.
Au-delà du cerveau : la signification de l’hypersignal ailleurs
Mais une IRM ne se limite pas au cerveau. On peut trouver des hypersignaux T2 dans tout le corps, et leur signification change radicalement selon l’endroit.
Dans la moelle épinière : une zone sensible
Quand on tombe sur un hypersignal t2 irm au niveau de la moelle épinière, l’ambiance change immédiatement. La moelle est une structure fine et compacte, la moindre anomalie visible peut avoir des conséquences fonctionnelles lourdes.
Les causes sont variées : cela peut signer une myélite inflammatoire, une plaque active de SEP, une compression mécanique par une hernie discale, ou plus rarement une lésion ischémique.
Bref, cette découverte nécessite presque toujours des investigations complémentaires rapides. On ne laisse pas traîner ce genre de signal sans en comprendre l’origine exacte.
Dans une articulation (genou, épaule) : souvent un simple « bleu »
Au niveau d’une articulation, vous pouvez respirer un grand coup. Un hypersignal T2 est extrêmement courant ici et signe le plus souvent un œdème osseux, comparable à un « bleu » à l’intérieur de l’os après un choc, ou une inflammation locale.
C’est aussi un indicateur classique d’une fissure du ménisque, d’une lésion ligamentaire ou d’une poussée d’arthrose. C’est avant tout un outil visuel pour expliquer l’origine mécanique d’une douleur.
Si l’inflammation est importante, l’avis d’un expert reste nécessaire. Pensez à consulter un rhumatologue pour adapter la prise en charge.
Tableau comparatif : l’hypersignal T2 décodé par zone
Ce tableau résume de manière directe ce qu’un hypersignal évoque le plus souvent. Il permet de distinguer rapidement ce qui relève de l’urgence de ce qui est purement mécanique.
| Zone anatomique | Signification la plus fréquente | Niveau d’inquiétude général |
|---|---|---|
| Cerveau | Leucopathie vasculaire (liée à l’âge/facteurs de risque) | Faible à modéré (souvent bénin) |
| Moelle épinière | Myélite (inflammation) ou compression | Élevé (nécessite une investigation rapide) |
| Articulation (ex: genou) | Œdème, inflammation, lésion méniscale/ligamentaire | Faible (généralement lié à un traumatisme ou à l’usure) |
Le travail d’enquête du radiologue et de votre médecin
Le contexte clinique : la pièce maîtresse du puzzle
En médecine, l’image n’est rien sans l’histoire du patient. Votre âge, vos symptômes actuels comme des vertiges ou une faiblesse, et vos antécédents pèsent bien plus lourd que l’hypersignal t2 irm brut.
Prenons un cas concret pour illustrer. Une tache blanche chez un patient de 70 ans hypertendu ? banale usure vasculaire ou leucoaraïose. La même image chez un jeune de 25 ans avec une baisse de vision ? On redoute une sclérose en plaques.
Voilà pourquoi la demande d’examen remplie par votre médecin traitant ne doit jamais être vague ou bâclée.
L’analyse multi-séquences : voir l’image sous tous les angles
Un radiologue ne se fie jamais à une seule photo isolée. Il croise systématiquement les différentes séquences pour traquer la vérité.
- Séquence T2 : Elle fait briller l’eau, révélant immédiatement l’œdème ou l’inflammation active dans les tissus.
- Séquence T1 : C’est notre carte anatomique de référence pour analyser la structure, la graisse et le sang.
- Séquence FLAIR : Imaginez un T2 où l’on a « éteint » le liquide normal pour ne laisser briller que l’eau pathologique.
- Séquence de diffusion : L’outil d’urgence absolue, capable de détecter les AVC ischémiques survenus il y a seulement quelques minutes.
Le compte-rendu : apprendre à lire entre les lignes
Le rapport intimide souvent avec son jargon technique et sa description millimétrée des images. Pourtant, une seule section mérite toute votre attention immédiate : la conclusion du spécialiste.
Zappez le charabia descriptif pour l’instant. Allez directement à la fin du document, car c’est là que le radiologue mouille sa chemise et synthétise son avis médical tranché.
Des mots comme « non spécifique », « d’allure ancienne » ou « à corréler » sont rassurants. Par contre, une mention de « lésion d’allure évolutive » doit vous pousser à consulter sans attendre.
Après le résultat de l’IRM : les bonnes étapes à suivre
Le premier réflexe : ne pas paniquer
Le jargon médical fait peur, c’est humain. Mais écoutez bien : un hypersignal T2 isolé n’est pas forcément une catastrophe. Souvent, ce n’est qu’une simple variation anatomique ou un reflet physiologique sans gravité immédiate.
Par pitié, fermez les forums anxiogènes. Vous risquez une nuit blanche inutile car chaque cas est unique. La vraie réponse ne se trouve pas sur Google, mais dans le cabinet de votre praticien.
Préparer le rendez-vous avec votre médecin
Le médecin prescripteur reste votre meilleur allié. Lui seul peut interpréter ces images selon votre histoire personnelle, loin des généralités effrayantes du papier.
Rappelez-vous que pour passer une IRM, une ordonnance est obligatoire. Votre prescripteur est le chef d’orchestre du suivi : tournez-vous vers lui, pas vers l’inconnu.
- Apportez impérativement le CD-ROM des images, le papier ne suffit pas.
- Notez vos questions à l’avance pour ne rien oublier avec l’émotion.
- Listez précisément tous vos symptômes, même ceux qui semblent anodins.
Surveillance ou action : quelle sera la suite ?
Deux scénarios existent. Soit l’anomalie est jugée bénigne, type leucopathie vasculaire liée à l’âge ; on surveillera alors vos facteurs de risque, comme la tension.
Soit un doute persiste sur la nature du signal. Nous programmerons alors une IRM de contrôle pour vérifier l’évolution, ou je vous orienterai vers un spécialiste compétent.
Gardez en tête qu’un hypersignal T2 est une image technique, pas un diagnostic fatal. Souvent bénin ou lié au vieillissement, il ne doit pas vous paniquer. Faites confiance à votre médecin : lui seul peut interpréter ce signal selon vos symptômes et vous guider, si besoin, vers la bonne prise en charge.